
50%的流产都是它所致,孕早期要注意排查!

在民间一直流传这种说法:“孕前三个月不要告诉别人。”
其实倒也不是封建迷信,主要是孕早期是个多事之秋,流产高发也是发生在孕早期。

对于我们这个圈子的姐妹来说,辛辛苦苦怀上的宝宝,可不能出现任何差错。
于是我们在孕期小心谨慎,这也不敢做,那也不敢做,稍微有点风吹草动就着急忙慌去医院做检查,然后不停地追问医生:
“HCG翻倍好不好? 有没有长出胎心胎芽?.......”
但你以为这就够了吗?
事情可没那么简单。
超声下发现的小血肿也是导致流产的罪魁祸首之一,我们今天就来学个新名词——绒毛膜下血肿。(是不是觉得略显生疏)
之前的一项大规模系统研究认为绒毛膜下血肿与自然流产和死产风险增加两倍有关。

绒毛膜下血肿是一个你可能因为阴道出血发现,也可能没有任何症状只是例行超声检查无意间发现的一个临床问题。
很遗憾对于绒毛膜下血肿目前没有任何临床指南或者共识可以参考,所以正确理解绒毛膜下水肿、科学认识它对姐妹们来说非常非常非常重要。
1、认识绒毛膜下血肿
绒毛膜下血肿(SCH)有很多“小名”,比如孕囊旁积液、不规则回声区等,这其实说的都是一个问题,只是叫法不一样。
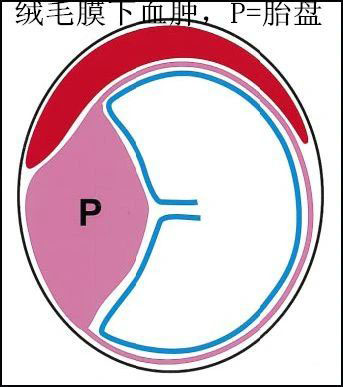
用专业的说法解释就是指绒毛膜和子宫壁之间出现了血液聚集,主要通过超声发现,发病率为0.46%~48%。通俗一点的比喻就是:
树木要想长高需要强大的根系,绒毛就像胎儿的根,无数的绒毛膜组成胎儿强大的营养供应系统,绒毛膜与子宫相连。
因为绒毛的营养丰富,血供充足而枝干茂盛,有利于胚胎与母体间的氧气及物质交换。
但如果绒毛发育刺破子宫血管,绒毛不良,血液循环受阻,或出现其他不明原因,这就可能出现宫腔内宫壁与胎膜之间出现血肿。
SCH 形成的主要机制可能和 Th1 细胞与 Th2 细胞失衡有关。
2、绒毛膜下血肿对妊娠结局的影响
很多研究认为绒毛膜下血肿妊娠结局与血肿面积大小、部位有关,小的血肿可以自行吸收,预后与正常妊娠没有差异。
目前常用血肿/孕囊面积比例法和体积比例法划分血肿严重程度,即:
血肿/孕囊面积<1/3属于轻度;1/3-1/2者为中度;>2/3者属于重度。
有研究指出,妊娠期绒毛膜下血肿可增加流产、胎盘早剥等不良妊娠结局风险,尤其是巨大血肿对于妊娠结局的影响最大。
所以,如果血肿是中度或重度,最好住院保胎,因为血肿大了出血就多,绒毛可能会脱离子宫,从子宫壁上滑落下来了,胎盘滑落了,宝宝还能活吗?
血肿发生和持续时间对妊娠结局的影响
SCH出现时间越早,流产风险可能越高。相关研究认为,发生在妊娠早期的绒毛膜下血肿可导致更高的妊娠失败率。
考虑SCH持续存在时间长,易导致宫内局部环境改变、感染、炎症反应等,并且血肿形成的局部机械刺激持续存在,诱发流产及早产发生。
SCH伴随临床症状对妊娠结局的影响
SCH在妊娠早期最常见症状是阴道流血,阴道出血本身可能对妊娠不会造成严重后果,但阴道出血持续时间和出血量增多可能对妊娠结局造成严重的影响。
Karacor等回顾分析发现伴有阴道出血和腹痛的孕妇较仅有阴道出血孕妇的SCH更大、住院时间更长,流产率更高。因此,伴有阴道出血和腹痛的SCH可能进一步增加不良妊娠结局风险,孕期应予以高度重视。
不同妊娠合并症伴随的SCH及其妊娠结局
相关研究发现,复发性流产和SCH可能都存在自身免疫,复发性流产孕妇更易出现SCH。
子痫前期、胎盘早剥和SCH可能都伴随胎盘发育异常,子痫前期和胎盘早剥孕妇的SCH发生风险可能增加。
因此,SCH可能对伴有其他妊娠并发症孕妇的妊娠结局带来不利影响,对于这部分孕妇应密切监测和关注。
3、处理方法
SCH 的治疗调理目前尚缺乏统一的标准及指南,临床治疗主要以缓解相关症状、抑制宫缩、促进血肿吸收为主,治疗药物主要为孕激素制剂和宫缩抑制剂。
相关研究显示,地屈孕酮治疗后,Th1 型细胞因子(损伤性细胞因子,如INF-γ)水平下降,Th2 型细胞因子(保护性细胞因子,如 IL-10)水平提升,Th1 / Th2 恢复相对平衡稳定。
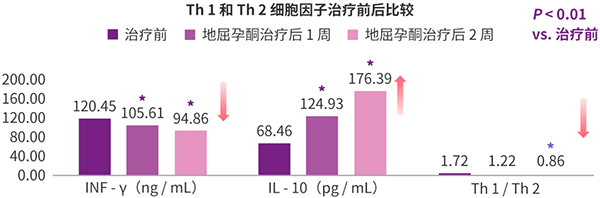
(地屈孕酮治疗前后 Th2 和 Th1 细胞因子比较)
绒毛膜下血肿对于孕妇来说问题可大可小,临床上的治疗也是头痛医头脚痛医脚,针对症状解决问题。
但是及时处理可以把很多问题扼杀在摇篮,另外心态和情绪也很重要,早发现早治疗,绝大多数孕妈都是可以顺利抱娃的,加油!


顾问Chris